RöKo Digital – Update zerebrovaskulär arteriell
Im Workflow des akuten Schlaganfalls zählt jede Sekunde. Geeignete Bildgebungsstrategien verbessern die Patientenselektion und können so das Zeitfenster für eine kausale Therapie verlängern. Ein Überblick von Peter Schramm, Universität zu Lübeck.
-
Präsentationstag:11.07.2020 1 Kommentare
-
Autor:mh/ktg
-
Sprecher:Peter Schramm, Universität zu Lübeck
-
Quelle:Röntgenkongress Digital 2020
Akuter ischämischer Schlaganfall – das Penumbra-Konzept
Als Penumbra (wörtlich „Halbschatten“) bezeichnet man die von einer Ischämie betroffene Hirnregion, die zwar zur Symptomatik beiträgt, aber noch überlebensfähige Zellen enthält. Die Penumbra-bedingte Symptomatik kann sich bei erfolgreicher Therapie wieder zurückbilden. Man spricht bei der Penumbra auch vom ‚Tissue at risk’. Je länger der Verschluss andauert, umso größer wird der Infarktkern und umso stärker die Symptomatik.
Bildgebung beim akuten Schlaganfall
Die native CT zeigt zerebrale Blutungen bzw. hilft sie auszuschließen. Regionen der Dichteminderung (Hypodensität) sind Zeichen eines Ödems.
Zur Einschätzung des Infarktkerns gibt es verschiedene Algorithmen, der bekannteste dürfte der Alberta Stroke Program Early CT Score (ASPECTS) sein. Er teilt das Versorgungsgebiet der A. cerebri media (MCA) in zehn Regionen ein: Für jede Region, die beginnende Ödemzeichen zeigt, wird ein Punkt vergeben.
Während die Dichteminderung als Infarktfrühzeichen in der Nativ-CT frühestens zwei Stunden nach MCA-Verschluss erkennbar wird, zeigt sich in der diffusionsgewichteten Bildgebung (DWI) bereits zwei Minuten nach MCA-Verschluss ein ADC-Signalabfall (Apparent Diffusion Coefficient) von etwa 30 Prozent.
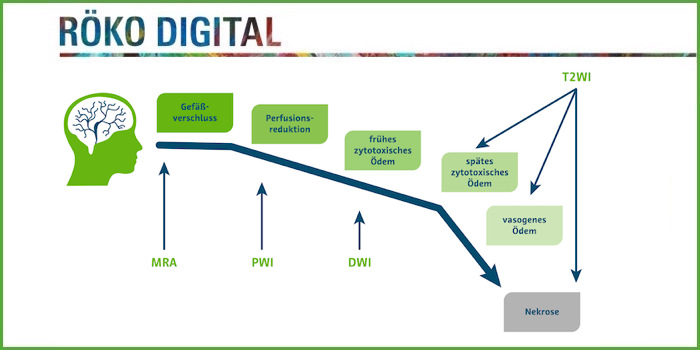
Zur sequenziellen Erfassung der Pathophysiologie der akuten zerebralen Ischämie mit unterschiedlichen MRT-Sequenzen präsentierte Schramm folgendes Schema:
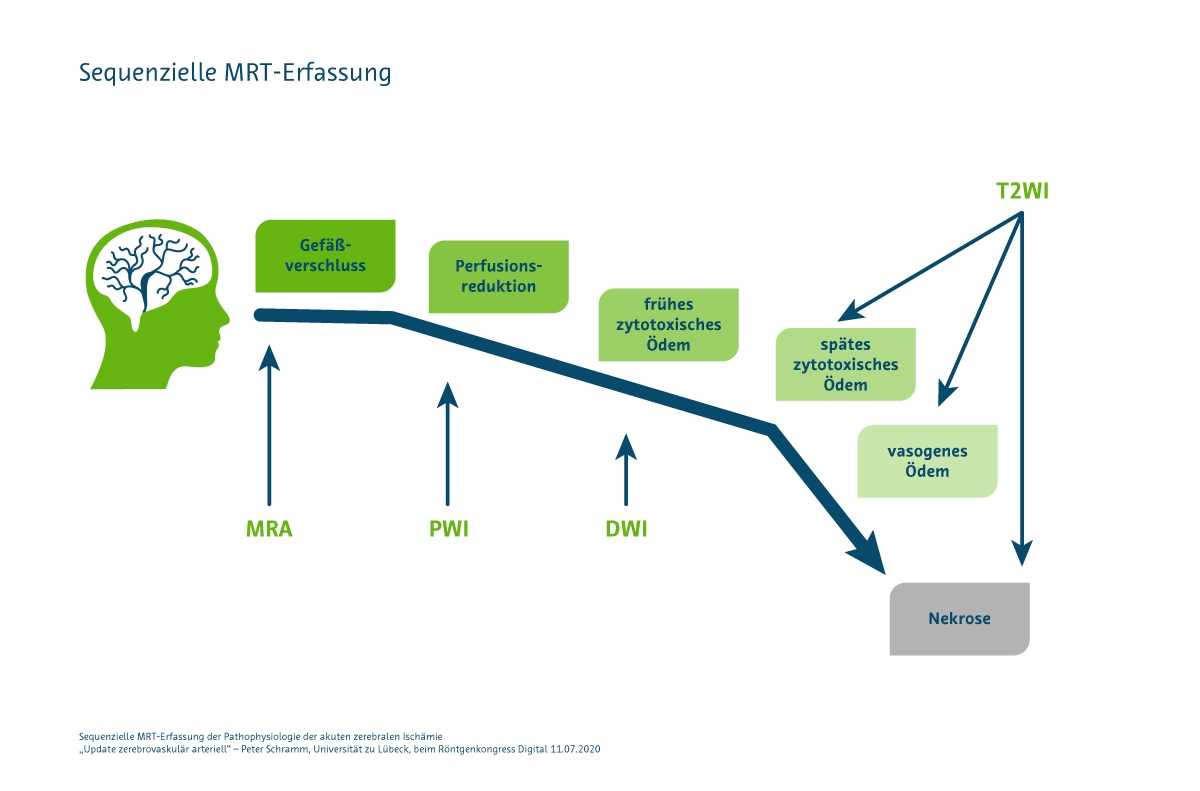
Bei einem ‚Match’ stimmen die Ischämie-Areale aus DWI und Perfusionsbildgebung (PWI) überein. Bei einem ‚Mismatch’ ist das Areal in der PWI größer als in der DWI. In diesen Fällen kann eine Rekanalisation des betroffenen Gefäßes dafür sorgen, den Infarktkern klein zu halten.
CT-Protokoll beim akuten Schlaganfall
Als Standardprotokoll zur Darstellung der hirnversorgenden Gefäße empfahl Schramm:
- 64 * 0,6 mm, 0,3 s
- 120 kV, 80 mAs (bzw. Dosisadaption)
- 50 ml Kontrastmittel (350 mg Iod/ml) @ 5 ml/s
- Dünnschichtige UND dickschichtige MIP-Rekonstruktionen:
- 1 mm für Detektion/Ausschluss einer Stenose
- 10 mm für Detektion/Ausschluss eines Verschlusses
Für die Perfusions-CT riet Schramm zur 4D-Spiral-CT mit ausreichendem Volumen für die Mismatch-Analyse:
- 96 mm alle 1,5 s
- 80 kV, 100 mAs (bzw. Dosisadaption)
- 36 ml Kontrastmittel (350 mg Iod/ml) @ 5 ml/s
Schramm empfahl außerdem einen Blick auf das zerebrale Blutvolumen (CBV): In der Penumbra ist das CBV durch die reflektorische Weitstellung der Hirnarterien erhöht, während das im Infarktkern nicht der Fall ist. Solange das CBV in der Penumbra erhöht ist, lässt sich durch Therapie noch Gewebe retten.
Automatisierte Einschätzung des Tissue at risk
Verschiedene Hersteller bieten Software für die automatisierte Tissue-at-risk-Erkennung an. Das visuelle Ausmaß der Minderperfusion überschätzt das infarktgefährdete Gewebe, denn es schließt die gutartige Oligämie mit ein, die auch bei einer fehlgeschlagenen Reperfusion nicht zum Infarkt fortschreitet. Schramm hielt eine Zeit von > 6s bis zur maximalen Tmax-Schwelle für angemessen, um das Gewebe mit Infarktrisiko bei fehlender Reperfusion einzuschätzen. Er wies aber darauf hin, dass es – unabhängig vom Hersteller – immer Individuen gebe, die nicht ins Schema passen.
Interventionelle Therapie
Seit einigen Jahren sei die Studienlage zur interventionellen Therapie eindeutig, sagte Schramm: Je mehr und je schneller rekanalisiert wird, desto besser. Die aktuellen Empfehlungen finden sich in den 2015 aktualisierten Leitlinien der Deutschen Schlaganfall-Gesellschaft:
„Eine mechanische Thrombektomie ist zur Behandlung von akuten Schlaganfallpatienten mit klinisch relevantem neurologischen Defizit und großem arteriellem Gefäßverschluss im vorderen Kreislauf bis zu 6 Stunden (Zeitpunkt der Leistenpunktion) nach Auftreten der Symptome empfohlen.“
„Potenzielle Thrombektomie-Kandidaten sollten unverzüglich eine nicht-invasive Gefäßdiagnostik (CTA, MRA) erhalten, um die Indikation rasch stellen zu können.“
„Potenzielle Kandidaten für eine Rekanalisation müssen also sofort eine Gefäßdiagnostik erhalten“ betonte Schramm.
Für PatientInnen im Zeitfenster von 6-24 Stunden haben die American Heart Association (AHA) und die American Stroke Association (ASA) 2018 neue Empfehlungen herausgegeben: Zur Entscheidung, ob in diesen Fällen eine Thrombektomie erfolgen soll, ist eine Mismatch-Bildgebung erforderlich. Dies kann mittels CT-Perfusion erfolgen oder in der MRT mittels Abgleich DWI/PWI.
Daraus ergeben sich laut Schramm diese Empfehlungen für die Bildgebung beim akuten Schlaganfall:
|
< 6 Stunden nach Symptombeginn |
6-24 Stunden nach Symptombeginn |
oder
|
oder
|
In ihrer WAKE-UP-Studie zeigten Thomalla et al. (NEJM 2018), dass diejenigen PatientInnen mit akutem Schlaganfall und unbekanntem Zeitpunkt des Beginns von einer Lysetherapie profitieren, die in der MRT einen Mismatch zeigen zwischen DWI und FLAIR. Für die Therapieentscheidung sollte hier also eine MRT erfolgen.
In einer ganz aktuellen Studie zeigten Yang et al. (NEJM 2020) für PatientInnen mit Verschluss eines großen Gefäßes, dass innerhalb eines Zeitfensters von 4,5 Stunden die alleinige Thrombektomie ohne vorherige Lysetherapie zu keinem schlechteren Outcome führt als eine Thrombektomie mit vorausgehender Lyse.
Zufallsbefund ischämischer Schlaganfall
Unter den inzidentellen Befunden der zerebralen MRT sind asymptomatische Ischämien am häufigsten (7,2%). Sie treten vor allem bei älteren Menschen auf. Maligne Tumoren (< 0,1%) und Aneurysmen sind dagegen wesentlich seltener.
Meist haben inzidentelle alte MRT-Infarkte keine medizinische Relevanz. Allerdings sind klinisch stumme Schlaganfälle nicht immer wirklich stumm, betonte Schramm: Sie können entweder in nicht-eloquenten Arealen klinisch sein, oder die Symptome werden aufgrund ihrer Flüchtigkeit oder ihrer geringen Ausprägung nicht als schlaganfalltypische Zeichen erkannt.
Klinisch stumme, akute DWI-Läsionen sind mit einem zweifach erhöhten Risiko zukünftiger, klinisch fassbarer Schlaganfälle assoziiert. Evidenzbasierte Leitlinien existieren für dieses Szenario noch nicht. Schramm empfahl, zunächst nach morphologischen Abnormitäten zu suchen, die für ein vaskuläres Ereignis sprechen. Grundsätzlich seien akute DWI-Läsionen als Manifestation einer zerebrovaskulären Erkrankung anzusehen.
Fazit
Das Zeitfenster für die Therapie des akuten Schlaganfalls kann nach aktueller Studienlage aufgemacht werden bis 24 Stunden nach Eintritt des Ereignisses. Auch das Zeitfenster für die Lyse ist bei entsprechender Bildgebung erweiterbar.
Referenzen zu "RöKo Digital 2020: Update zerebrovaskulär arteriell"
Thomalla G et al.
MRI-Guided Thrombolysis for Stroke with Unknown Time of Onset
N Engl J Med 2018;379:611-622
Yang P et al.
Endovascular Thrombectomy with or without Intravenous Alteplase in Acute Stroke
N Engl J Med 2020; 382:1981-93